Visualizza articoli per tag: ansia
Il legame tra disturbi della respirazione e quello da attacchi di panico è ampiamente riportato in letteratura. Diversi lavori hanno dimostrato la similarità tra l’attacco di panico spontaneo e quello prodotto da inalazione di anidride carbonica, ponendo l’accento sulla “fame d’aria” e sulla dispnea.
La respirazione è il primo atto vitale compiuto dall’individuo, caratterizzazione che conferisce a questa funzione un significato del tutto particolare. La respirazione si distingue da tutte le altre funzioni vitali, essendo gestita volontariamente ed involontariamente (ogni individuo è capace di variare per un certo periodo l’atto respiratorio, o di interromperlo brevemente). Tale caratterizzazione permette di considerare la funzione respiratoria in modo nettamente diverso da come giudichiamo e viviamo la funzione cardiaca o quella renale.
Nel’uomo, le equazioni “respirazione = vita” e “mancanza di respirazione = morte” fanno parte di una sua consapevole inconsapevolezza. L’inspirazione diviene quindi un momento non solo reflessologico, assumendo una fisionomia di sicurezza o insicurezza a seconda del vissuto cui la stessa risulta correlata. Di fatto, respirare significa sperimentare di esistere, divenendo atto che pone l’individuo nella condizione di poter comunicare (non a caso per parlare abbiamo bisogno di respirare).
La mancanza d’aria assume il significato di morte, abbandono ed angoscia, mentre l’aria che ci “alimenta” annulla le precedenti negative sensazioni sostituendole con altre a coloritura emozionale rassicurante. Nell’individuo non “avere respiro” (quindi non riuscire a comunicare) assume principalmente un significato d’impotenza.
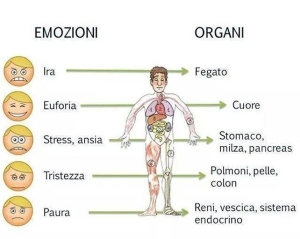
Gli organi che compongono l’apparato respiratorio, conseguentemente, sono simbolicamente connotati con significati di vita o di morte, di scambio tra esterno e interno, ed i disturbi della funzione respiratoria esprimono i malesseri dell’uomo e delle sue relazioni. Di fatto, le emozioni (nell’uomo come nell’animale) determinano effetti anche sull’atto respiratorio (aumento) che sul timbro e sull’intensità della voce (cambiamento): l’ansia assume così un suo linguaggio fonetico, come la tranquillità, la rabbia, la depressione, etc. Una forte emozione (uno spavento, ad esempio) può produrre un arresto del respiro, la concentrazione su qualcosa il trattenimento del respiro, molti atteggiamenti espressivi sono basati sulla respirazione (sorridere, parlare, cantare, tossire, ridere..).
Nelle situazioni delineate la comunicazione si avvale di ulteriori indicatori che hanno mutato, nel percorso filogenetico, la loro natura e rappresentazione. L’individuo arrabbiato, che adotta una modalità di verbalizzazione calma e lineare, tradisce ampiamente la “compressione” e la coartazione cui è sottoposta l’emozione vissuta (aggressività), rivela una falsa comunicazione, mentre l’energia mobilitata tende a scaricarsi internamente (sollecitazione dell’apparato cardio-respiratorio).
La similarità tra alcuni sintomi psichici concorrenti all’asma e all’attacco di panico, assumono in questa sede un rilevante interesse. Nell’attacco d’ansia il paziente è completamente teso a “ricercare” l’aria, tanto che l’operatività del versante cognitivo e quello affettivo si mostra fortemente scemata (situazione clinica tipica anche del disturbo da attacco di panico). L’asmatico ha la sensazione di essere sopraffatto da un evento che sfugge completamente al suo controllo (impotenza provata anche nell’attacco di panico), avverte angoscia al pensiero che possa ripetersi (l’ansia anticipatoria del panico), appronta tutte le precauzioni per fare fronte all’eventuale ripetersi dell’evento (condotte di evitamento messe in atto nel disturbo da attacchi di panico), ed infine, l’esperienza connessa al respiro (scambio e contatto con la realtà) appare gravemente disturbata in occasione di eventi improvvisi, nell’asma come nell’attacco di panico.
L’iperventilazione assume un’importanza rilevante nel soggetti ansiosi che soffrono di attacchi di panico. Più si sospira più si arricchisce di ossigeno i polmoni e il sangue. Visto che i polmoni lavorano soprattutto da soli, quando c’è troppo ossigeno nel sangue (e troppo poca anidride carbonica) smettono di lavorare. Risultato: il diaframma non si muove, i riflessi si disattivano, e soprattutto si disattiva quel riflesso di espirazione che da sollievo al sospiro (riflesso di Hering – Breuer). Al momento però, la paura porta a credere di non riuscire a respirare. In effetti, oltre ad avere i polmoni momentaneamente paralizzati, si sta modificando tutto l’organismo (diminuisce l’acidità degli organi interni per mancanza di anidride carbonica). Di conseguenza: gli organi cominciano ad andare a 100 all’ora, contraendosi e decontraendosi. Il cuore batte, i muscoli tremano, l’intestino borbotta, le arterie si contraggono provocando vertigini e dolori al petto, la pelle comincia ad avvertire le più svariate sensazioni, dette anche formicolio. A questo punto c’è una sufficiente quantità di motivi per convincerci di avere la malattia che si teme: se si pensa di stare soffocando, si può verificare che il diaframma non si muove (e quindi si continuerà a sforzare il respiro); se ci si preoccupa di una disfunzione cardiaca, si controlleranno i battiti e il dolore al petto; se è la digestione a impensierire, si farà attenzione alla tempesta in atto nell’intestino. quello appena descritto è ciò che accade internamente quando si sperimenta un attacco di panico.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
Se volete diventare fobici c’è un termine che dovete cancellare dal vostro vocabolario: “paura”. State lì con le gambe tremanti, il petto in fiamme, il cuore che batte all’impazzata, i capelli dritti, vi squagliate in sudori freddi, avete gli occhi fuori dalle orbite, ma non avete paura. Avete una fobia, un attacco di panico, una crisi di nervi. Paura, mai.
Chi ha paura scappa, invece voi non scappate mai: rimanete paralizzati, chiamate qualcuno, al limite andate all’ospedale. Non scappate nemmeno dai luoghi elevati, dai tunnel, dai supermercati, da una piazza deserta, da certi animali al massimo evitate di andare in questi posti per non avere un attacco. Ma anche così, è meglio tenere segreta questa eventualità, perché gli altri non vi considerino meno coraggiosi di quanto siete. Riuscirete a mettere insieme un’infinità di argomenti per convincere gli altri (e magari voi stessi) che si tratta della soluzione migliore per tutti.
Ammettiamo che in effetti siete persone coraggiose, ma è proprio qui il problema. la carriera di fobico inizia molto precocemente. Sicuramente un buon fobico comincia fin da piccolo a ficcarsi in avventure temerarie, ed è naturale che di tanto in tanto perda di vista i genitori. A questo sopravvive, con maggiore o minore angoscia. Ma appena capisce che non muore nessuno, comincia ad andare sempre più in là. I vantaggi sono immensi: la vostra vita si arricchisce di nuove esperienze e, se tutto va bene, non vi mancherà l’occasione per altre sfide. Sperimenterete una vita senza limiti, e in generale va tutto bene.
Non sempre però: vi rompete una gamba, vi riempiono di botte, dovete sbrigarvela con la polizia, fate brutti incontri. A questo punto, in lacrime (di pentimento), cercherete rifugio presso la famiglia e i genitori. I quali non chiedono di meglio perché hanno l’occasione, per la millesima volta, di mettervi in guardia contro i pericoli di un mondo impossibile. Il tutto comunque non fa che rafforzare la vostra attrazione per la magia di quel mondo, e finite per gustare il doppio piacere della trasgressione e della tenerezza, se le cose vanno male. Così per voi la famiglia diventa preziosa, un sicuro rifugio nelle tempeste. Senza accorgervene state diventando dipendenti. La sola idea vi porta a cercare l’indipendenza a tutti i costi e a mettervi di nuovo nei pasticci. Attaccamento o distacco, questo è il vostro grande dilemma.
Continuando così, però un giorno vi stufate e decidete di optare proprio per la stabilità. I primi tempi andrà tutto bene, ma preparatevi a quello che seguirà.
La vita misurata e abitudinaria non fa per voi. Se eravate pronti ad andare a 200 all’ora, perché ora dovreste rispettare i limiti di velocità? Casa, famiglia, lavoro, che angoscia! È ovvio che lo fate in nome di principi che avete accettato, che altri seguono e che voi trovate ragionevoli. In primo luogo, i valori familiari. Però non vi sentite bene. Vi scoprite a sospirare, circostanza che si ripete sempre più spesso. Sospirate, sospirate a volontà, perché questo è il vero segreto dei fobici.
Gli eventi possono precipitare da un momento all’altro, ma ci sono avvenimenti che aiutano, soprattutto quelli che vi mostrano l’esistenza di confini definitivi. Se, ad esempio, un vostro amico ha un incidente, se qualcuno che conoscete resta vittima di un infarto, se perdete una persona cara, comincerete a pensare che la vita, oltre che piatta, è anche pericolosa, proprio come vi avevano detto i vostri genitori. È naturale che iniziate a preoccuparvi per voi stessi: vi ritraete sempre di più, e per questo sospirate sempre di più.
Se non vi capita nessuna disgrazia, non perdete le speranze e cercate un’altra ragione per sospirare. Provate a rinunciare ai vostri sport preferiti e a sospirare ancora di più. A volte potrà sembrarvi che l’aria non circoli bene, e vi mettete a sforzare il respiro. Continuate così, per constatare che più respirate meno sospirate, ed è proprio questa la strada giusta per raggiungere il vostro obiettivo.
Vi avevo già detto che il segreto della fobia sta nel sospirare. Adesso però è arrivato il momento di avvertirvi che a interessarci non sono i sospiri, ma l’iperventilazione. Infatti, più sospirate più arricchite di ossigeno i polmoni e il sangue. Visto che quelle canaglie dei polmoni si ostinano a lavorare da soli, quando c’è troppo ossigeno nel vostro sangue (e troppo poca anidride carbonica) smettono di lavorare. Risultato: il vostro diaframma non si muove, i riflessi si disattivano, e soprattutto si disattiva quel riflesso di espirazione che da sollievo al sospiro ( per i più curiosi, si tratta del riflesso di Hering – Breuer). Al momento però, spaventati come siete, pensate di non riuscire a respirare. Bisogna sforzare il respiro, cosa che complicherà tutto ma vi aiuterà a raggiungere i vostri scopi.
In effetti, oltre ad avere i polmoni momentaneamente paralizzati, state modificando tutto l’organismo (per gli specialisti, diminuisce l’acidità degli organi interni per mancanza di anidride carbonica). Di conseguenza: gli organi cominciano ad andare a 100 all’ora, contraendosi e decontraendosi. Il cuore batte, i muscoli tremano, l’intestino borbotta, le arterie si contraggono provocando vertigini e dolori al petto, la pelle comincia ad avvertire le più svariate sensazioni, dette anche formicolio. A questo punto avete una sufficiente quantità di motivi per convincervi di avere la malattia che temete: se pensate di stare soffocando, verificate che il vostro diaframma non si muove (e continuate a sforzare il respiro); se vi preoccupa una disfunzione cardiaca, controllate i battiti e il dolore al petto,; se è la digestione a impensierirvi, fate attenzione alla tempesta nel vostro intestino; se avete paura di una trombosi, tenete conto delle vertigini e del formicolio.
Ovviamente il vostro organismo è accelerato e ossigenato dal proposito di scappare a gambe levate (l’organismo è predisposto a queste reazioni automatiche). Anche voi avvertite l’impulso, e siete arrivati a credere di stare perdendo il controllo e di uscire pazzi. Ma fuggire mai: restate lì piantati a sopportare tutte queste sensazioni, a complicare ogni cosa con la respirazione, a sentirvi svenire e pensare di morire. Potreste chiedere aiuto, è probabile che vi portino da un dottore o all’ospedale. Avete appena avuto un attacco, e i medici vi diranno che si tratta di un “attacco di panico”.
A questo punto è meglio cominciare a preoccuparvi della vostra salute fisica, in fin dei conti cosa potrebbe mai dirvi uno psicoterapeuta? È preferibile passare da diversi medici eccentrici o poco preparati, che vi diranno cose contraddittorie e vi aiuteranno così a prestare maggiore attenzione alla vostra salute. A questo punto comincerete a premunirvi: smetterete di fare esercizio fisico per non avere più palpitazioni, continuerete a trastullarvi con gli onnipresenti sospiri e, per sicurezza, non tornerete mai sul luogo (del delitto) dell’attacco. Abbiamo già visto che eravate in conflitto con la vita piatta ma necessaria che conducevate. Per fortuna, è molto probabile che un simile attacco capiti in momenti in un momento in cui vi state spingendo troppo in là. Può accadere in viaggio, attraversando un ponte, durante un incontro tentatore, in un supermercato, nell’ebbrezza di libertà e rischio data dalla vetta di una montagna o da una grande piazza deserta. Per restare fedeli alla vostra prigione, l’ideale è evitare queste situazioni, fin troppo ovvie o semplicemente simboliche (non dimentichiamoci che l’uomo è un animale simbolico).
La cosa migliore è fregarsene del simbolismo ed evitare semplicemente le situazioni in cui vi può venire un attacco. Il problema adesso è la vostra geografia ambientale. Vi abituerete a uscire sempre accompagnati, non sia mai vi capitasse qualcosa quando state soli, ma la realtà è che questo è il miglior modo per coltivare quei legami che non volete perdere.
Le cose si complicano, perché il solo pensiero degli attacchi vi spaventa e vi procura nuovi attacchi. Ormai riconoscete di aver paura, ma non una paura qualsiasi: unicamente la paura di aver paura. E al minimo segnale di allarme via subito da quel luogo. A poco a poco comincerete ad evitare tutto fino a non poter uscire di casa. Avrete anche perso ogni autonomia, perché non riuscirete più a fare niente da soli. Siete totalmente dipendenti dagli altri, motivo per cui non c’è più nessun rischio di separazione. Voi che avevate una vita senza limiti, siete rimasti bloccati negli angusti confini del vostro focolare. Se le cose proseguiranno in questo modo, avrete avuto in dono la perla delle fobie: una “agorafobia con attacchi di panico”.
Vi consiglio a questo punto di trovare un aiuto competente, altrimenti correte il rischio di imbarcarvi troppo tardi i un’altra carriera patologica (depressione, somatizzazione, etc).
Articolo tratto da: “Come diventare un malato di mente” di J.L. Pio Abreu, 2003, Voland S.r.l.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
Tra le malattie a minaccia per la vita, il cancro si pone come evento tra i più traumatici e stressanti con il quale chi ne è colpito deve confrontarsi. Nonostante i progressi della medicina in ambito oncologico, infatti, il vissuto soggettivo del cancro e l’interpretazione individuale e sociale di questa malattia restano quelli di un processo insidioso e incontrollabile, che invade, trasforma e, lentamente, porta alla morte.
Il cancro, indipendentemente dai contesti culturali, è considerato in ogni caso la malattia più temuta in assoluto.
Indubbiamente, poche altre malattie hanno così evidenti conseguenze per la persona ammalata, minacciando e interferendo su tutte le dimensioni su cui si fonda l’unicità dell’essere umano: la dimensione fisica, la dimensione psicologica, la dimensione spirituale ed esistenziale e la dimensione relazionale.
A livello fisico il corpo rappresenta il primo nucleo dell’identità personale che viene colpito. Il cancro, portando in primo piano la morte come realtà concreta, rende evidente, spesso in maniera improvvisa e imprevedibile, la finitezza della vita. Gli effetti della malattia e delle terapie, quali le mutilazioni fisiche, il dolore, la nausea e il vomito, la perdita di capelli o l’astenia, determinano modificazioni violente della propria immagine corporea. Tali cambiamenti possono comportare difficoltà nella conduzione della propria vita quotidiana, a causa delle limitazioni del paziente, della necessità di aiuto, della perdita parziale o totale della propria autonomia e della conseguente dipendenza dagli altri.
È evidente che tutto ciò si associa a conseguenze importanti sul piano psicologico, data l’inscindibilità, come esseri umani, della sfera biologica ed emozionale. Le reazioni emotive e le difese psichiche messe in atto dal paziente costituiscono un’area fondamentale per la comprensione del significato della malattia.
Strettamente correlata alla dimensione emozionale è la dimensione spirituale che coinvolge le parti più profonde dell’essere e dell’essenza di ciascuno di noi. È evidente che la spiritualità include non solo la fede ed il proprio credo religioso, ma il senso stesso che si da alla vita e all’esistenza, il significato del tempo e del destino.
Intersecato con queste dimensioni, il livello relazionale descrive e denota gli aspetti relativi al nostro essere individui concepibili e riconoscibili solo in un contesto comunicativo e relazionale. Il nostro senso di appartenenza ai sistemi micro-sociali (famiglia, amici) e macro-sociali (lavoro, comunità, politica) viene minacciato e colpito dalla diagnosi di cancro. Le modifiche relative a come ci si percepisce e a come dagli altri si è, a propria volta, percepiti, minacciano il mantenimento di sentimenti di integrazione e appartenenza, a scapito di sentimenti di abbandono, solitudine ed emarginazione che emergono in maniera tumultuosa e disumanizzante.
Risulta chiaro da quanto scritto come sia l’assistenza alla persona colpita dal cancro sia i percorsi di cura debbano articolarsi prendendo in considerazione, in maniera globale, tutte le dimensioni dell’esistenza.
Il percorso di malattia-cancro è posto all’interno di un continuum che va dalla comparsa dei primi sintomi di sospetto alla guarigione o alla fase di terminalità. Secondo una lettura evolutiva è possibile decodificare e interpretare l’ammalarsi di cancro, approfondendo la comprensione delle implicazioni psicosociali della malattia secondo le singole fasi del percorso che la persona sta affrontando.
In altre parole, possiamo descrivere le conseguenze psicosociali della malattia, differenziando una fase di allarme pre-diagnostico, relativa al periodo della comparsa dei primi sintomi e del sospetto della malattia, una fase acuta, che coinvolge il periodo di crisi determinata dalla diagnosi, e una fase elaborativa, più prolungata, che riguarda il periodo successivo, caratterizzato dal graduale e progressivo riassestamento alla nuova situazione. È evidente che a questa fase possono far seguito ulteriori fasi a seconda dell’evoluzione e dell’esito della malattia, rappresentate rispettivamente dalla guarigione o dalla ricorrenza o recidiva di malattia fino alla morte. Vediamo queste fasi nel dettaglio.
La fase pre-diagnostica rappresenta un momento importante, caratterizzato da emozioni intense e drammatiche. La scoperta di sintomi in sedi o organi noti per il rischio di neoplasia determina una reazione di allarme nei confronti della quale le persone reagiscono attraverso modalità diverse. Alcune variabili entrano in gioco nell’influenzare questo delicato momento: il momento della vita in cui questi sintomi compaiono, la personalità, il bagaglio di esperienze personali di malattia, lo stile individuale con cui l’attenzione o i comportamenti vengono rivolti alla salute.
La più frequente e comprensibile reazione osservabile è quella di allarme, caratterizzata da un elevato senso di preoccupazione e di incertezza rispetto ai significati del sintomo. È questo dubbio atroce, questo pre-sentimento o timore più o meno evidente che spinge, nella maggior parte dei casi, a rivolgersi al proprio medico per iniziare gli accertamenti più idonei. In molte circostanze prevale una reazione di ansia controllabile, mediata dalla tendenza del paziente a razionalizzare la situazione e ad attendere l’esito degli esami diagnostici. In altre circostanze prevale un atteggiamento pessimista in cui i pensieri sono polarizzati dai propri sintomi, vissuti con una certezza intima che stiano ad indicare la presenza del cancro. Gli esami diagnostici risultano quasi sempre stressanti e densi di tensione, ma è soprattutto il periodo dell’attesa dell’esito a risultare estremamente pesante sul piano emotivo. In alcune circostanze invece può accadere che l’inondazione dell’ansia sia talmente elevata che scattino meccanismi di minimizzazione o negazione del significato dei sintomi che la persona ha scoperto e che, quindi, per lungo tempo non vengono portati all’attenzione medica. Nel caso in cui sia, in effetti, presente un processo neoplastico, ciò può portare ad un grave e talvolta irrimediabile ritardo della diagnosi.
Quando i sospetti si trasformano in realtà, si determina la fase di crisi nel senso specifico del termine. Il significato della malattia in tutti i suoi risvolti drammatici invade e travolge la persona, sommergendola in maniera dirompente. Il pattern più tipico della risposta umana a questo tipo di evento è caratterizzato dalla sequenza di reazioni emozionali e comportamentali in cui sembrano succedersi diversi momenti, noti come fase dello shock (caratterizzato da incredulità e protesta per l’evento accaduto, fase di espressione di sintomi emozionali acuti (caratterizzata da stati fluttuanti in cui si alternano rabbia, disperazione, angoscia e paura), fase depressiva (in cui prevale una condizione di demoralizzazione e depressione) e fase della riorganizzazione (in cui si tenta di ristabilire un equilibrio e un riadattamento rispetto alla perdita subita). In tale sequenza di risposte è evidente il bisogno di riportare nella realtà quanto è stato perduto. Nell’impossibilità di riappropriarsi di ciò che non vi è più, si delinea la necessità di adattarsi alla nuova situazione.
Nelle fasi successive, il dover convivere con la malattia e con quanto questa ha determinato o sta determinando nella vita assume un valore centrale. In questa fase, detta del riorientamento, si assiste alla ricerca di significati nuovi da dare sia alla malattia come evento esistenziale sia alla propria esistenza nel suo insieme. Alcuni considerano questa fase come quella del “limbo”, dell’attesa di una definizione più precisa e di una certezza di essere salvi. Questa condizione viene sostenuta da molti pazienti e collegata al tempo che passa, generalmente racchiuso in una cornice definita: cinque anni. Se si resiste per questo periodo la malattia sarà definitivamente sconfitta (e, nell’immaginario, non tornerà mai più. Le visite di controllo però riaprono spesso le ferite, riproponendo le problematiche esistenziali esposte in precedenza. È chiaro che, superato il momento acuto, caratterizzato da risposte emozionali tendenzialmente comuni a tutti gli esseri umani, le modalità con cui si arriva alla elaborazione, accettazione e riorientamento nel proprio percorso di vita della malattia possono essere diverse da persona a persona e dipendono da fattori psicologici, spirituali, sociali e medici.
Le modalità attraverso le quali la malattia si evolve assumono evidentemente un significato specifico rispetto alla risposta psicologica individuale. È ovvio e noto nella pratica clinica che alla recidiva, all’aggravamento dei sintomi e alla prognosi sfavorevole corrisponde un impatto emotivo, psicologico e interpersonale peggiore rispetto alle situazioni la cui guarigione rappresenta l’auspicato esito della malattia. Per fortuna oggi sono sempre più frequenti le situazioni in cui il paziente, grazie all’efficacia delle terapie, guarisce, trovandosi anche a molti anni di distanza “libero” clinicamente dalla malattia. È la condizione di quei pazienti indicati come “long- survivors”. Può risultare scontato che il guarire assuma il significato di ritorno alla norma, di ripresa completa del proprio percorso esistenziale in tutte le dimensioni che lo hanno caratterizzato. In realtà le dimensioni dell’evento sono state tali per cui elementi che mantengono vivo o risvegliano il ricordo sono sempre presenti. La letteratura e la pratica clinica dimostrano infatti che assai diverse sono le conseguenze psicologiche per le persone che hanno attraversato l’esperienza del cancro e diverse quindi le situazioni riscontrabili. In alcuni casi può prevalere una modalità di evitamento di quanto è accaduto. In altri casi, l’evento della malattia e delle conseguenze che questa ha avuto determinano profondi cambiamenti interni che esitano in una profonda percezione di crescita personale che permette di affrontare l’esistenza sotto una luce diversa. In altri casi ancora la persona può mantenere un atteggiamento di preoccupazione continua che non si risolve: i sentimenti di incertezza, le preoccupazioni per la salute, il senso di perdita per come si era e per come non è più, il senso della mancanza di controllo, le difficoltà di adattamento lavorativo, i disturbi della sfera relazionale e della sessualità possono permanere.
Articolo tratto da: Biondi, Grassi, Costantini: Manuale pratico di psico-oncologia. - Il Pensiero Scientifico Editore.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
Il "lutto" in psicologia ha la valenza generale di "perdita" e il processo psicoemotivo che innesca è sostanzialmente lo stesso a prescindere dal tipo di perdita subìta, purché riguardi un aspetto rilevante della vita. Si può, quindi, sperimentare un "lutto" anche dopo un licenziamento, un divorzio o la morte di un animale domestico che teneva compagnia da anni. Tuttavia, è evidente che, nell'accezione comune, il lutto per eccellenza è quello relativo alla perdita di una persona cara, esperienza a cui si evita, fin dove possibile, di pensare, ma con la quale quasi tutti, in una o più occasioni della vita, sono purtroppo costretti a confrontarsi.
Un lutto è sempre doloroso, non soltanto per l'inevitabile dispiacere di non poter più avere al fianco un affetto importante, ma anche perché impone a chi resta di ridefinire la propria esistenza e trovare un nuovo equilibrio in un sistema di riferimento affettivo e "pratico" sensibilmente modificato. Dopo essere venuti a conoscenza della perdita, è del tutto normale provare disperazione, rabbia, rifiuto della situazione, seguiti da sofferenza psicoemotiva e profonda mancanza della persona cara. Questi stati d'animo, di norma, perdurano per alcuni mesi, ma non di rado possono persistere anche per 1-2 anni.
Nel lutto "fisiologico", le emozioni negative, il disagio e il senso di colpa e smarrimento tendono a essere elaborati, più o meno consapevolmente, e ad attenuarsi con il passare del tempo, permettendo a poco a poco di recuperare un buon tono dell'umore e di ricominciare a vedere la propria vita in una prospettiva positiva. Per alcune persone questo processo di elaborazione e adattamento può essere più lento e difficile che per altre, lasciando in uno stato di significativa prostrazione molto a lungo ed esponendo al rischio di complicanze, prima tra tutte l'instaurarsi di un episodio depressivo, soprattutto in soggetti predisposti.
Per evitare di soffrire più del dovuto dopo una perdita importante è essenziale prendersi cura di se stessi, come si farebbe durante la convalescenza di una malattia, "proteggersi" da sensi di colpa, non sentirsi obbligati ad assumere determinati atteggiamenti o a provare emozioni formalizzate perché ciascuno soffre a modo proprio, con i propri tempi, le proprie difficoltà e le proprie risorse. Alcune "strategie" psicologiche e comportamentali possono aiutare a reagire positivamente a una situazione oggettivamente critica.
Le prime descrizioni della sintomatologia post lutto vennero proposte da Lindermann nel 1944 dopo un incendio al Night Club Coconut Grove di Boston. Esse comprendevano:
- Disturbi somatici di vario tipo
- Preoccupazioni riguardanti l’immagine del defunto
- Sensi di colpa nei confronti della persona scomparsa o delle circostanze della morte
- Reazioni ostili
- Perdita della capacità funzionale preesistente
- Tendenza ad assumere tratti comportamentali tipici del defunto
Questa sintomatologia gli permise di definire 3 principali stadi del lutto:
- Shock e incredulità
- Cordoglio acuto
- Risoluzione del processo di Cordoglio
Successivamente Bowlby (1982), che per molto tempo si concentrò sullo studio della costruzione e della rottura dei legami affettivi identificò 4 fasi del lutto:
- Una prima fase di disperazione acuta, caratterizzata da stordimento e protesta. Solitamente questa fase si caratterizza per il rifiuto della perdita.
- Una fase d’intenso desiderio e di ricerca della persona deceduta (alcuni mesi o anni).
- Una fase di disorganizzazione e di disperazione.
- Una fase di riorganizzazione, durante la quale gli aspetti acuti del dolore cominciano a ridursi e la persona afflitta comincia ad avvertire un ritorno alla vita.
Facendo riferimento alla teoria a cinque fasi di Kübler Ross (1990; 2002) – possiamo definire l’elaborazione del lutto come un processo che si sviluppa attraverso questi momenti:
- Fase della negazione o del rifiuto: costituita da una negazione psicotica dell’esame di realtà;
- Fase della rabbia: costituita da ritiro sociale, sensazione di solitudine e necessità di direzionare il dolore e la sofferenza esternamente (forza superiore, dottori, società…) o internamente (non essere stati presenti, non aver fatto di tutto…);
- Fase della contrattazione o del patteggiamento: costituita dalla rivalutazione delle proprie risorse e da un riacquisto dell’esame di realtà;
- Fase della depressione: costituita dalla consapevolezza che non si è gli unici ad avere quel dolore e che la morte è inevitabile;
- Fase dell’accettazione del lutto: costituita dalla totale elaborazione della perdita e dall’accettazione della differente condizione di vita.
Le sopracitate sono appunto fasi e non stadi, poiché non si assiste rigorosamente a una sequenzialità, ma esse possono presentarsi con differenti tempistiche, alternanze, intensità.
Qualora ci si renda conto di trovarsi in uno stato di sofferenza psicoemotiva eccessiva, che non dà segni di miglioramento dopo 2-3 mesi o che tende addirittura a peggiorare, è consigliabile rivolgersi a uno psicologo per avere un supporto specialistico e affrontare meglio il problema. Molto probabilmente, si sta sperimentando il cosiddetto "lutto patologico" o "disturbo da lutto complicato persistente", una vera e propria malattia psichiatrica (codificata anche nel Manuale diagnostico statistico delle malattie psichiatriche - DSM 5, nel capitolo dedicato ai disturbi dell'adattamento) che, per essere superata in tempi ragionevoli e senza rischi secondari, richiede un intervento di sostegno psicologico mirato o un breve ciclo di psicoterapia, eventualmente affiancati da una terapia farmacologica nei casi più gravi.
Chiunque può sperimentare un disturbo da lutto complicato persistente dopo la perdita di una persona cara, soprattutto se la perdita è avvenuta in modo improvviso e imprevedibile e se ha interessato una persona giovane cui si era molto legati (in particolare, un figlio). Tuttavia, la probabilità di veder perdurare la sofferenza e lo stato di prostrazione legati al lutto sono maggiori nelle persone che già soffrono di un disturbo psichiatrico o che sono predisposte a soffrirne, poiché qualunque trauma significativo agisce da fattore scatenante/precipitante. Tra i principali elementi che aumentano il rischio di sperimentare un lutto patologico vanno ricordati:
- Morte improvvisa o violenta (incidente stradale o sul lavoro, aggressione, suicidio ecc.);
- Morte di un figlio;
- Perdita di una persona molto vicina o da cui si era parzialmente dipendenti;
- Assenza di relazioni affettive solide o di una rete di supporto sociale;
- Storia di depressione o di altri disturbi psichiatrici;
- Esperienze traumatiche, abbandono o abusi nell'infanzia;
- Scarsa resilienza (capacità di reagire positivamente alle situazioni difficili/stressanti) e/o adattabilità ai cambiamenti;
- Presenza di stress significativi di varia natura (difficoltà economiche, relazioni familiari difficili, malattie ecc.).
Nei primi mesi dopo la perdita di una persona cara, le sensazioni che si provano nel caso di un lutto "fisiologico" sono del tutto sovrapponibili a quelle del lutto complicato persistente. A differenziare le due forme è essenzialmente l'andamento della severità dei sintomi, che migliorano nel primo caso e perdurano/peggiorano nel secondo. Gli aspetti cui si deve prestare attenzione, se persistenti, sono in particolare:
- Dolore profondo e disperazione associati al pensiero della persona cara venuta meno;
- Pensiero costante della persona deceduta e perdita di interesse in gran parte degli altri aspetti della vita;
- Ricordo continuo dei momenti trascorsi con la persona cara o, al contrario, tentativo di evitare ogni oggetto, frase, situazione che possa ricordarla;
- Difficoltà ad accettare la morte come fatto naturale;
- Apatia e distacco da cose e persone;
- Profonda amarezza e rabbia legate alla perdita;
- Perdita di senso, sensazione che la vita sia priva di scopo;
- Agitazione, irritabilità;
- Perdita di interesse e fiducia negli altri;
- Incapacità di trarre piacere dalle situazioni e di ripensare ai momenti vissuti con la persona cara in una luce positiva.
Un disturbo da lutto complicato persistente non riconosciuto e non trattato in modo adeguato può portare allo sviluppo di una serie di problematiche mediche, psicologiche e sociali collaterali anche molto serie, determinando un generale significativo deterioramento del benessere personale e della qualità di vita. Le principali complicanze comprendono:
- Disturbi depressivi;
- Disturbi d'ansia
- Pensieri suicidari e atti anticonservativi;
- Maggior propensione allo sviluppo di malattie organiche (in particolare, di natura cardiovascolare, infiammatoria/immunitaria, gastroenterica, tumorale ecc.) e maggior tendenza a soffrire di sindromi dolorose;
- Disturbi del sonno;
- Difficoltà a svolgere le attività quotidiane abituali, a mantenere relazioni interpersonali e a essere efficienti sul lavoro;
- Disturbo da stress post-traumatico;
- Disturbo da abuso di sostanze (droghe o farmaci psicoattivi) o alcolici;
- Abuso di nicotina.
Se dopo 2-3 mesi dalla perdita di una persona cara ci si trova in uno stato di profonda sofferenza che non accenna a migliorare è importante parlarne con uno psicologo per ottenere un supporto specialistico mirato. In particolare, lo psicologo va contattato se sono presenti:
- Difficoltà nel riprendere le attività quotidiane abituali;
- Ritiro sociale e tendenza a evitare l'interazione con familiari e amici;
- Notevole tristezza durante gran parte della giornata o vera e propria depressione;
- Profondi sensi di colpa o istinti autolesionisti (fino all'ideazione suicidaria);
- Convinzione di non aver fatto abbastanza per evitare la morte della persona cara;
- Perdita di senso, sensazione che la vita sia priva di scopo;
- Idea che la vita non sia degna di essere vissuta senza la persona venuta meno;
- Desiderio di essere morti insieme alla persona cara.
Oltre che dal diretto interessato da lutto patologico, la persistenza di questi sintomi devono essere tenuti nella massima considerazione da parenti e amici, che, in caso di riscontro positivo, devono invitare con sensibilità e delicatezza a ricercare un aiuto competente. Ciò è particolarmente importante quando i sintomi depressivi sono significativi e associati all'idea di non riuscire a vivere senza la persona deceduta e/o a pensieri di morte/suicidio.
Posto che dopo un lutto un certo grado di sofferenza è per tutti inevitabile, esistono alcuni atteggiamenti psicologici che possono contribuire a vivere l'esperienza con minori difficoltà. Un concetto apparentemente banale, ma cruciale per supportare il recupero è che la vita continua e chi resta ha non soltanto il diritto, ma anche il dovere, di ricominciare a vivere il più serenamente possibile al più presto, senza sentirsi in colpa per questo né per ciò che non si è stati in grado di dire o fare in passato per chi è venuto meno.
Un errore che capita a molti, soprattutto se la morte del familiare è avvenuta in un clima poco sereno, dopo un periodo di tensioni non risolte, o se si ritiene per qualche ragione di "non aver fatto abbastanza" quando ce n'era ancora la possibilità, è quello di sentirsi "in obbligo" di stare male, rinunciando in modo più o meno consapevole a tutte le attività che potrebbero aiutare a sentirsi meglio e a ritornare alla vita di sempre. Non c'è niente di più sbagliato, perché il passato, nel bene e nel male, non cambia e imporsi una sofferenza evitabile non aiuta nessuno. Al contrario, se, dopo un primo momento di stordimento, si percepisce il desiderio di riprendere in mano la propria vita, di dedicarsi ad attività piacevoli o di interagire socialmente lo si deve accogliere, coltivare e soddisfare.
D'altro canto, se nei primi mesi il dolore è molto profondo, non ci si deve neppure sentire in obbligo di essere "stoici per forza", di mostrarsi sereni quando dentro si hanno nuvole dense. Si deve, molto semplicemente, vivere la propria sofferenza, senza drammatizzarla, ma cercando di capirla e sfruttarla come un momento di crescita, di evoluzione personale, che può anche renderci migliori. Le persone care che sono accanto possono essere una risorsa preziosa per rinnovare la motivazione ad andare avanti nonostante la perdita.
Concentrarsi sugli affetti e sulle relazioni sociali positive, creando attivamente occasioni di incontro con parenti e amici con cui fa piacere chiacchierare, pranzare, passeggiare, trascorrere del tempo è dunque assolutamente consigliabile. Così come è consigliabile evitare tutte le situazioni obbligate: se non si ha alcuna voglia di andare a una cena o a una festa o ci si sente a disagio in compagnia di determinate persone, è del tutto legittimo declinare l'invito senza preoccuparsi di che cosa potranno pensare gli altri.
Ogni attività potenzialmente in grado di suscitare interesse o procurare piacere va incentivata, compreso il lavoro. Soprattutto se è sempre stata una fonte di stimoli positivi e mette in contatto con colleghi gradevoli e sensibili, riprendere l'attività lavorativa può essere una vera e propria ancora di salvezza, perché non c'è niente di meglio che riprendere la vita di tutti i giorni e vedere che tutto prosegue lungo gli assetti consolidati per capire che le cose possono ritrovare un loro ordine e una loro ragion d'essere.
Un altro errore da evitare è ignorare, o peggio inibire, i segnali di ripresa emotiva. Ricominciare a provare piacere in quel che si fa o amore per le persone nuove che si incontrano non è ingiusto nei confronti di chi non c'è più, né è il segno di averlo amato poco o di amarlo di meno. Di questo bisogna essere profondamente consapevoli e coltivare ogni minima emozione positiva come un dono di cui sarebbe ingiusto privarsi.
Oltre a questi consigli specifici, è importante cercare di riposare a sufficienza, di nutrirsi in modo sano ed equilibrato e di praticare attività fisica, preferibilmente all'aperto perché supportare il benessere fisico rende più forti anche sul piano psichico. Lo sport è un grande alleato per scaricare la tensione e le emozioni negative e può concretamente aiutare a recuperare più in fretta un buon equilibrio psicoemotivo. Se non si è abituati a praticarlo e non si ha voglia di iniziare in un momento difficile, è sufficiente passeggiare almeno un'ora al giorno, possibilmente in un parco o in un'area verde facilmente accessibile, per sfruttare anche il potere calmante e il senso di continuità e rinnovamento insito nella natura.
Per affrontare il disturbo da lutto complicato e persistente, ma anche per prevenirlo qualora ci si renda conto che il disagio che si sta vivendo a causa della perdita di una persona cara è francamente eccessivo, è spesso sufficiente intraprendere un percorso psicoterapico mirato di alcuni mesi, affidandosi a uno psicologo esperto di terapia del lutto.
In genere, l'approccio psicoterapico al lutto prevede interventi focalizzati sull'analisi delle difficoltà soggettive incontrate dalla persona sofferente, contestualizzati nella situazione familiare e sociale specifica.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
In questo articolo troverete l’intervista telefonica che “Le Iene” hanno fatto ad una ragazza che soffre di ansia e attacchi di panico. Penso che le parole provenienti da una persona che prova in prima persona tutta una serie di difficoltà valgano molto di più di mille articoli teorici proposti da uno psicoterapeuta. Auguro a tutti una buona lettura. In fondo alla pagina trovate il link al sito delle Iene in cui è stata pubblicata l’intervista che segue.
“Passavo le serate a letto, al buio, guardando il vuoto, con la paura che tornasse un nuovo attacco”. Jessica Maritato, 27 anni, racconta come combatte ansia e attacchi di panico con cui convive fin da bambina. Spazio aperto per chi vuole condividere la sua storia (anche in anonimato).
Apriamo una porta su un mare grande di segnalazioni, quelle che arrivano da chi soffre di ansia e attacchi di panico. La prima a metterci letteralmente la faccia, qui sopra, è Jessica Maritato, 27 anni. Ma lo spazio è aperto anche per chi preferisce l’anonimato, come a chi vuole fare una breve intervista video. Per raccontare e condividere la propria storia, cercare e proporre soluzioni. Partiamo intanto con Jessica, che si è sottoposta alla batteria di domande per telefono.
Qual è stato il momento peggiore?
“Tra maggio e giugno del 2015. La mia giornata tipo in quel periodo era: sveglia, attacco di panico, vomito, tremore, freddo, mio padre che mi sorreggeva e mi portava alla finestra a prendere un po’ d’aria. Mi rimettevo 10 minuti nel letto ancora tremante. Quando riuscivo a tornare con la testa alla realtà, mi lavavo, mi vestivo e mi facevo accompagnare a lavoro sempre da mio padre. Passavo la giornata in catalessi, cercavo di sorridere e fingere che andasse tutto bene. Rientrata a casa, stremata, mi lasciavo andare e abbassavo le difese. E lì tornava, vigliacco, l’attacco di panico. Passavo le serate a letto, al buio, guardando il vuoto. Non leggevo più, non uscivo più, non ascoltavo più la musica e non riuscivo nemmeno a guardare un film o la televisione. La mia testa era altrove, non riuscivo a distrarmi dall’unico pensiero fisso che avevo: la paura del ritorno di un nuovo attacco di panico”.
Erano i tuoi primi attacchi?
“Sì, almeno quelli di cui ero consapevole. Il negozio dove lavoravo stava chiudendo, ero terrorizzata all’idea di perdere il lavoro. Andando in terapia ho capito dopo che il problema non era il lavoro ma qualcosa di più profondo. Ho capito anche che avevo già avuto degli attacchi di panico in passato, perfino da piccola, ma non sapevo riconoscerli”.
Più ansia o panico per te?
“L’ansia mi tiene per mano da quando sono bambina. Ogni volta che devo affrontare una cosa nuova, una situazione diversa, qualcosa che non conosco, anche un luogo nuovo per esempio, ho l’ansia. L’ansia sale e scende, ci sono momenti in cui è molto presente e altri in cui mi rendo conto che è chiusa in un cassettino della mente. Ma so che c’è. Lei c’è sempre. Gli attacchi di panico ora ho imparato a riconoscerli, a gestirli e talvolta pure a prevenirli”.
Come si manifestano? Cosa ti succede?
“L’attacco di panico, una volta che l’hai provato, lo riconosci subito. Tachicardia, sudore alle mani, tremolio, bocca secca, mancanza di respiro, agitazione. Non riesci più a parlare e non riesci nemmeno a spiegare cosa ti sta succedendo e perché. Soprattutto, ti sembra di morire. Chi ha provato un attacco di panico sa che la sensazione che prevale su tutto: ‘Sto morendo, ora’. È la sensazione più brutta che abbia mai provato. È per questo che, quando lo provi una volta, poi sei terrorizzata che possa ripetersi”.
Come li combatti?
“Li combatto affrontandoli. Non ho mai fatto un giorno di malattia per questo, piuttosto mi tenevo tutto dentro ed esplodevo dopo. Avevo paura che se l’avessi fatto una volta, l’avrei fatto sempre. Avevo già rinunciato a uscire con il mio fidanzato o con gli amici e non potevo isolarmi totalmente dalla vita. Ora, rispetto a 3 anni fa, ho maggiore consapevolezza".
Cioè?
"So che non morirò, so che mi sentirò stanca e debilitata, ma passerà. Vado avanti a braccetto con l’ansia, a volte è talmente pesante che mi trascina lei, altre volte è piccola e leggera. Cerco di affrontarla sempre, sempre, sempre. La mia più grande preoccupazione era il giudizio degli altri, ho smesso di preoccuparmi di quello, e mi sono tolta il 50% del problema”.
Come è cambiata la tua vita?
“A cambiarmi è stata la terapia, con l’ansia credo di esserci nata quindi non riesco a fare paragoni. Non c’è un prima e un dopo l’ansia. La terapia, invece, ti cambia, in meglio. Ti aiuta a conoscerti perché c’è sempre, o quasi sempre, un perché arrivi ad avere un attacco di panico. A volte è un perché che nemmeno ti immagini, a volte sono tanti perché, altre ancora sono motivi che già conoscevi ma che nascondevi sotto il tappeto”.
Ti senti capita?
“Assolutamente no. Sicuramente le persone a me più care provano a capirmi e a starmi vicino, ma non capiscono realmente cosa e come sia convivere con l’ansia. Credo sia impossibile capire cosa vuol dire avere un attacco di panico e vivere perennemente in apnea. O sei cosi o non lo sei. È un po’ come quando si parla di depressione e le persone dicono: ma ha tutto dalla vita, sta bene, ha una bella famiglia, ha un buon lavoro, fa una bella vita… purtroppo queste cose non si controllano, non si decidono, non le cerchiamo e non le vogliamo, come una qualsiasi malattia che colpisce il fisico”.
Cosa ti dà più fastidio nell’atteggiamento degli altri?
“Chi ti dice: a me sembra che stai bene, sei allegra, scherzi sempre. Dovrei indossare una t-shirt con scritto “Soffro d’ansia”? Ultimamente va pure di moda dire: “Oddio, ho l’ansia”. Spesso confondiamo le sensazioni: l’agitazione, l’emozione, la trepidazione dell’attesa con l’ansia. È uno dei motivi per cui molti sottovalutano il problema: credono si sapere di cosa si parla, invece è proprio un’altra cosa”.
Ti senti mai “debole” o “fifona”?
“Mi sentivo molto debole, fifona, sbagliata, esagerata, una che fa del vittimismo. La terapia mi ha aiutata ad accettarmi. Io sono così. Fifona e debole? Sì, agli occhi di qualcuno sicuramente. Ora, però, mi sento forte. So solo io quanta fatica faccio ogni volta che vado dalla psicologa, so solo io come ne esco distrutta. Alla fine di ogni seduta sembra che mi sia passato sopra un tir, mi sento di aver fatto una centrifuga in una mega lavatrice o come se avessi camminato nuda in piazza Duomo. So solo io quanto è difficile affrontare le mie paura, le mie ansie, arrivare a fine giornata con fatica, ma arrivarci avendo fatto quello che mi ero prefissata”.
Meglio i farmaci, lo psicologo o lo psichiatra? Oppure fare da sé, aiutata magari da familiari/amici/compagno?
“Per me l’unica cosa che aiuta davvero è la terapia. Lo psicologo e, se necessario, terapie farmacologiche. Solo lo psichiatra può prescriverti però dei medicinali. Nel 2015 ho preso anche dei farmaci, per 6 mesi, e non mi hanno mai dato né problemi né dipendenza. Lo psicologo purtroppo è una figura sottovalutata”.
Perché?
“Andarci non può essere ancora un tabù nel 2018. È assurdo associare il fatto di andare da uno psicologo a una debolezza o a un capriccio oppure a chissà a quale grave malattia mentale. È vero: costa, ma ci luoghi in cui puoi cercare aiuto da un professionista gratuitamente. Il costo è relativo, dipende sempre dalle priorità di ognuno. Mi hanno fatto i conti tasca milioni di volte: ‘Ah, ma tu puoi’. No, io voglio, punto. Io voglio stare meglio, voglio avere il controllo delle mie emozioni e della mia vita. Questa è la mia priorità".
Hai fatto rinunce per continuare con la terapia?
"L’ultimo modello di iPhone, la cena fuori, la serata a ballare, le scarpe nuove, le unghie laccate, i capelli perfetti, le ciglia finte, la macchina belle e potente… non sono, al momento, una mia priorità. Vorrei vivere in un Paese in cui andare dallo psicologo sia normale, come dire ‘Oggi vado a fare la ceretta’! Vorrei vivere un Paese che mette a disposizione un servizio gratuito per tutti, un servizio che funzioni però! Se non andassi in terapia e risparmiassi questi soldi, ma non riuscissi a uscire di casa come starei? So che tornerei come nel 2015 quando non mettevo piede fuori casa, se non per andare a lavoro. Sul letto, senza appetito, con un nodo in gola e uno nello stomaco, con gli occhi gonfi, le mani tremanti e sudate: cosa me ne farei di quei soldi risparmiati?”
Problemi con il lavoro per i tuoi disturbi?
“Lavoro per un’azienda di abbigliamento da 6 anni: come commessa in negozio per 6 mesi e gli altri 6 nello showroom aziendale, in un ambiente molto tranquillo, quasi familiare. Non ho mai avuto problemi. Ho dei colleghi eccezionali, comprensivi, gentili e sempre pronti a sostenermi. Non mi sono mai sentita giudicata da loro, non mi hanno mai detto qualcosa che mi ha fatto sentire sciocca e fifona. Mi sono sempre stati accanto come potevano, con una parola, un abbraccio o un semplice sorriso d’amore”.
Ne hai parlato in famiglia o con il tuo compagno?
“Ne ho parlato e ne parlo tuttora, sempre. La mia famiglia e il mio compagno sanno tutto e hanno assistito a ogni mio regresso e progresso. Ne ho parlato apertamente nel 2015, o meglio, è stato mio padre a capire che c’era qualcosa che non andava e mi ha spinta ad andare dalla psicologa. Mio padre è una persona semplice che non sa nemmeno cosa significhi andare in terapia e che forse nel passato storceva il naso quando si parlava del mestiere dello psicologo. Eppure si è sentito talmente tanto impotente in quel periodo che non sapeva a chi o a cosa aggrapparsi e mi ha indirizzata, inconsapevolmente, nella direzione giusta”.
Fa bene parlarne?
“Sì, fa bene parlarne, ma non sempre e a chiunque. All’inizio non ne parlavo con nessuno, poi ho pensato fosse anche giusto spiegare cosa mi stesse succedendo. Più che altro per ‘giustificare’ le mie assenze e per avere un po’ di conforto. Non sono stata capita, anzi sono stata giudicata in malo modo. Non è bello sentirsi sminuire e sentirsi dare della capricciosa, soprattutto se sai quanto ti sia costato aprirti. Quindi sì, fa bene parlarne con chi vuole ascoltare, con chi sa mettersi nei panni di un altro".
Chi ti ha capita di più?
“Non per forza gli amici di una vita. Ho trovato più comprensione in persone che conoscevo da poco ma con cui c’è stata subito complicità. Ho trovato più conforto in uno sguardo regalatomi da un conoscente che in frasi dette dagli ‘amici’. Ho trovato più gentilezza ed empatia da persone che vedevo una volta al mese, rispetto a chi vedevo 5 giorni a settimana”.
Prova a spiegare cosa sono l’ansia e il panico a chi non ne soffre?
“Credo sia impossibile da spiegare e impossibile da comprendere se non lo provi sulla tua pelle. A volte è difficile anche spiegarlo a me stessa. Quando sto bene, sono spensierata e felice, mi domando: ma perché poi torna? Ma perché non riesco a cacciarla per sempre? Ma perché, se riesco a stare così bene, poi deve riaprirsi quel maledetto cassetto e riportarmi giù nell’abisso dell’ansia?”.
Sono un qualcosa di più nella vita rispetto agli altri o un qualcosa di cui ti libereresti subito?
“Ovviamente me ne libererei subito. Non vorrei essere così, chi vorrebbe essere costantemente sul punto di star male? Chi lo sceglierebbe? Certo, sono fiera del percorso che ho fatto e sto facendo: ho imparato tantissime cose e sono una persona nuova. So però che quest’ansia come sottofondo della mia vita ci sarà sempre: se potessi scegliere me ne libererei subito”.
Cosa consigli a chi ne soffre come te?
“Consiglio di farsi aiutare da un professionista. Consiglio di rinunciare a qualcosa, che sia in termini di denaro o di tempo, e di chiedere aiuto. Consiglio di non abbattersi se non si riesce a trovare un terapeuta adatto alla propria persona e alle proprie esigenze, continuate a cercare chi può aiutarvi. Consiglio di non vergognarsi, di non chiudersi a riccio, di non isolarsi”.
E a chi vive accanto a chi ne soffre?
“A chi è accanto ad una persona che soffre di ansia e attacchi di panico consiglio di farla riflettere sulla possibilità di andare in terapia. Poi consiglio di non strafare. Non sempre parlare è la soluzione migliore, non sempre uscire e distrarsi è la cosa migliore da fare. A volte una persona che soffre d’ansia ha solo bisogno di un abbraccio, un sorriso e silenzio. Molto spesso dopo un attacco di panico ci si sente debilitati e stanchi. Star vicino ad una persona vuol dire anche sedersi di fianco a lei e lasciarla piangere mentre si guarda un film. Non domandate sempre: vuoi parlare? stai bene? com’è andata oggi? Cercate di trasmettere a questa persona che ci siete, sempre, ma non assillatela. Sapere che c’è qualcuno che ci ascolta o ci abbraccia è già una grande cosa. Poi c’è una cosa che non sopporto, da non fare mai”.
Quale?
“Chiedere sempre ‘perché?’. Perché hai avuto un attacco di panico? ‘Non lo so’. Perché oggi ti è capitato e ieri no, visto che hai fatto la stessa cosa? ‘Ma che domanda del cazzo! Nuovamente, non lo so!”. Perché non riesci a stare tranquilla? ‘Per l’ennesima volta, non lo so… Ma se tu lo sai fammi un fischio’. Perché te le vai a cercare? ‘Cosa mi cerco? L’ansia? Sono masochista?’. Insomma, cercate di far capire che ci siete ma non tartassate la persona che non sta bene. A volte basta solo far entrare un po' di luce".
Il link all’articolo originale è:
Intervista delle Iene ad una ragazza che soffre di ansia e attacchi di panico
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
Ansia e corpo
Ansia e sistema cardiocircolatorio
I disturbi d’ansia rappresentano un’area di sovrapposizione diagnostica tra cardiologia e psicologia/psichiatria. Molti pazienti cardiologici presentano una sintomatologia di tipo ansioso che richiede un trattamento psicoterapico e/o farmacologico, mentre molte patologie cardiache possono essere confuse talvolta con disturbi di tipo psichiatrico. Ad esempio, il prolasso della valvola mitralica può manifestarsi esclusivamente con episodi di ansia acuta e con la presenza di palpitazioni, senso di testa vuota, vertigini, affaticamento, dolore toracico e dispnea. La sintomatologia ansiosa potrebbe far cadere nell’errore diagnostico di disturbo da attacchi di panico.
È inoltre tipico del soggetto ansioso adottare stili di vita ad alto rischio per patologie cardiache: abitudine al fumo, iperalimentazione, alcool, ridotta attività fisica. Un altro fattore di rischio importante per patologie coronariche è rappresentato dalla personalità stessa dell’individuo. Diversi studi hanno evidenziato come un determinato pattern comportamentale sarebbe maggiormente incline allo sviluppo di coronopatie e venne definito come comportamento di “tipo A”. le principali caratteristiche del soggetto di tipo A sono: impazienza, accelerazione, rapidità, aggressività, parlare a voce alta, ambizione, competitività, aspettativa di standard eccessivamente alti, comportamento duro, tensione della muscolatura facciale, potenziale ostilità. Tale personalità sarebbe anche caratterizzante del soggetto con ipertensione arteriosa essenziale che rappresenta un fattore di rischio per patologie vascolari acute.
Ansia e sistema respiratorio
Nella respirazione sono presenti più livelli funzionali: neurovegetativo, somatico automatizzato di base, pattern respiratori legati a specifici quadri emozionali, respiro volontario.
Per un medico è clinicamente semplice osservare e rilevare in un individuo la presenza di uno stato d’ansia in base al respiro rapido e superficiale: il modo di respirare e di gestire il proprio corpo nello spazio è un utile indicatore e indizio dello stato emozionale dell’individuo. Non solo l’emozione influisce sul respiro, ma è anche vero il contrario: il respiro infatti, contrariamente al battito cardiaco e alla motilità gastrointestinale, è facilmente percepito e alterato dal controllo volontario. I pazienti ansiosi sono caratterizzati da un aumento del volume della gabbia toracica, aumento della frequenza e riduzione dell’ampiezza del respiro rispetto ai non ansiosi. L’iperventilazione si accompagna a un aumento della frequenza cardiaca e a un aumento della sensazione soggettiva di ansia. Per questo consiglio sempre ai miei pazienti di non fare respiri lunghi e profondi durante un attacco i panico. La “fame d’aria” rappresenta molto spesso un sintomo dello spettro ansioso, in particolare del disturbo di attacco di panico.
Ansia e apparato gastrointestinale
Lo stomaco è il nostro “cervello emotivo”. Le prime descrizioni sulla relazione tra emozioni e funzionalità del tratto gastro – enterico furono condotte nel 1825 dal chirurgo Beaumont il quale osservò le modificazioni causate da vari stati emozionali sulla mucosa gastrica di un individuo che, a causa di una ferita da arma da fuoco, esibiva un ampio segmento esposto di mucosa gastrica. Numerose ricerche hanno evidenziato come situazioni interpersonali ad alto contenuto emotivo modificano l’attività del colon. Questi studi hanno creato un ampio filone di ricerca in ambito psicosomatico.
- Sindrome del colon irritabile: questa sindrome colpisce circa il 14% della popolazione generale. Si presenta generalmente nella prima età adulte e colpisce le donne in misura più o meno doppia rispetto agli uomini. In questa sindrome si sovrappongono, con frequenza rilevante, componenti psicopatologiche tipiche, come i disturbi somatoformi. I pazienti che soffrono di sindrome del colon irritabile che si rivolgono al medico mostrano alte percentuali di disturbi psicologici inquadrabili all’interno dei disturbi d’ansia e dei disturbi dell’umore. È importante notare come pazienti con disturbi di natura gastrointestinale e patologia psichica spesso esprimano un comportamento culturalmente appreso e caratterizzato dal riferire un maggior numero di problemi medici cronici finalizzati a evitare, come conseguenza dei disturbi, il lavoro o la scuola, e spesso provengano da famiglie in cui tale comportamento di malattia è stato giustificato e amplificato.
- Sensazione di bolo: Il bolo faringeo è una condizione medica in cui il paziente lamenta una sensazione di costrizione in gola al di sotto del pomo d'Adamo. Per anni il bolo ipofaringeo, anche detto globus, è stato attribuito esclusivamente a cause psicologiche (disagio emotivo, somatizzazione isterica, disturbo d’ansia e/o dell’umore) e veniva detto bolo isterico. Solamente a partire dai primi anni '90 si sono svolti studi più accurati che hanno evidenziato come questo sintomo sia spesso correlato a condizioni patologiche esistenti e raramente connesso a stati psichici. La cosiddetta “isteria locale” può accompagnarsi a un disagio circoscritto a certi organi o parti o singole funzioni di essi. D’altra parte, uno stomaco con affezione catarrale può dar luogo a vomito isterico, al bolo isterico e ad anestesia o iperestesia della cute dell’epigastrio. In questi casi un’affezione organica diviene causa accidentale della nevrosi.
- Rettocolite ulcerosa: è una patologia infiammatoria cronica con ulcerazioni della mucosa che colpisce più frequentemente il retto, il colon discendente, talvolta tutto l’intestino crasso. L’andamento cronico alterna periodi di attività ad altri di remissione. La sintomatologia è caratterizzata dalla presenza di diarrea e sanguinamento rettale. Per molti anni si è cercata una causa infettiva responsabile della malattia. Un meccanismo eziopatogenetico molto studiato è quello autoimmune.
- Morbo di Crohn: Malattia infiammatoria cronica ad andamento clinico ricorrente che può interessare qualsiasi zona del tratto gastroenterico, dalla bocca all’ano. In considerazione delle caratteristiche infiammatorie delle lesioni, si è cercato, anche in questo caso, di trovare degli agenti infettivi responsabili del danno ma ancora con scarse evidenze.
Ansia e depressione sono frequentemente associate a patologie intestinali infiammatorie. La loro comparsa, quando successiva a una patologia intestinale può essere interpretata come sequela della patologia internistica. Quando, invece, i sintomi psichici precedono la malattia somatica, ansia e depressione potrebbero essere letti come sintomi precoci della patologia o addirittura come una delle cause che concorre al’insorgenza della mallattia somatica.
Vissuti depressivi possono essere correlati anche alle terapie del Morbo di Crohn e ai loro effetti collaterali con significato iatrogeno. La nutrizione parentale, il sondino naso – gastrico e il gonfiore correlato alla terapia steroidea sono tutti fattori stressanti da non sottovalutare. La terapia steroidea protratta, inoltre, può essere direttamente responsabile di alterazioni psichiche, disturbi della sfera affettiva e psicosi.
Fattori psicologici sono stati ritenuti implicati nella patogenesi del Morbo di Crohn, anche se una reale associazione tra fattori psicologici, di tipo emotivo o di stress psicofisico, non è ancora stata dimostrata con certezza. Nonostante ciò, i pazienti trattati anche con psicoterapia riscontrano un maggior benessere soggettivo. Gli interventi psicosociali e la psicoterapia contribuiscono al benessere riducendo i sintomi ansiosi e depressivi, migliorando lo stato fisico generale, le capacità di rilassamento, di adattamento alla malattia e di socializzazione.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
Il vissuto di malattia nel paziente ansioso
La malattia rappresenta per tutti un evento traumatico che può rievocare contenuti rilevanti di angoscia; la modalità di reazione a tale evento reale, presunto o fantasticato, dipende da una serie di fattori, determinati a loro volta da problemi medici, sociali e psicologici quali: la malattia stessa con il suo decorso, i sintomi, le eventuali recidive, il tipo di trattamento prescritto, il grado di supporto sociale disponibile, fattori culturali e caratteristiche di personalità.
Il modo di percepirsi malato e di reagire alla malattia, è intimamente connesso con la simbolizzazione del proprio corpo e della malattia stessa. La superficie corporea, infatti, assume in sé la duplice funzione di confine: è limite dello spazio esterno e delimitazione simbolica di quello interno.
L’evento malattia e la connessa sofferenza, vengono ad alterare le coordinate dello spazio corporeo, perturbando la complessa trama che lo costituisce e lo sostanzia. Il paziente può fantasticare che un agente patogeno aggredisce il suo corpo dall’esterno, oppure sentire la propria integrità minacciata dall’interno e il disordine della malattia può essere psicologicamente confinato in una regione circoscritta del suo corpo oppure invaderlo tutto. Il paziente ansioso molto spesso riferisce al medico unicamente un ricco corteo sintomatologico (tachicardia, dispnea, palpitazioni, vertigini) e spesso, solo in una fase successiva, si rivolge allo psicologo o psicoterapeuta, in quanto attribuisce inizialmente all’evento un significato di disfunzionalità d’organo. La diagnosi riferita dal paziente rappresenta, dunque, l’intera rete di opinioni, più o meno articolate e coerenti, che egli ha di sé come persona, della situazione e del suo disagio, dei motivi che a suo parere li hanno determinati, nonché delle possibili tattiche che può aver formulato dentro si sé ed eventualmente tentato di realizzare per modificare la sua condizione. Considerare la diagnosi che il paziente ha formulato e il processo logico con cui ciò è avvenuto, sicuramente permette di arricchire qualitativamente e quantitativamente le conoscenze relative alla sua struttura psicologica e alle sue organizzazioni difensive.
In riferimento alle procedure diagnostiche operate su di sé dal paziente, possono presentarsi diverse situazioni: il paziente può fornire come “causa” della sua sofferenza di disagio uno specifico evento scatenante o una sequenza di eventi e dinamiche relazionali, presentando così una diagnosi eziopatogenetica soggettiva. In tal caso, egli comunica immediatamente quale è, a suo parere, il rimedio per fronteggiare la situazione che sta vivendo e ha semplicemente bisogno di una conferma e di un supporto. In altri casi, invece, il paziente si presenta al clinico avendo già formulato una sua ipotesi diagnostica “di copertura”. L’ansia di fondo, in questi casi, è “spostata” e nascosta nel sintomo e non realisticamente accolta come contenuto del pensiero. Compito del clinico in tal caso è aiutare il paziente a individuare dietro i sintomi il pretesto che rimanda a significati diversi, rintracciabili spesso nella vita sociale, relazionale e affettiva dell’individuo.
L’interazione tra fattori psicologico – comportamentali e salute fisica può esplicitarsi essenzialmente attraverso due direzioni.
La prima considera gli effetti di comportamenti specifici sulla salute fisica. Specifici stili di vita che espongono l’organismo ad agenti o situazioni patogene ad alto rischio per lo svilupparsi della patologia stessa: assunzione di alcolici, iperalimentazione con preferenza di alimenti ricchi di zuccheri e grassi, abitudine al fumo e/o droghe. Tali comportamenti sono di solito accentuati per fronteggiare difficoltà emozionali quali solitudine, apprensione, noia o ansia.
La seconda direzione evidenzia la correlazione esistente tra reazioni emozionali e i suoi correlati organici. Le emozioni sono costituite da un aspetto soggettivo, caratterizzato da un modo di descriverle particolare e individuale, sia da evidenti modificazioni somatiche che sottendono al sistema limbico. Dunque le reazioni emozionali rivestono un ruolo importante come fattore patogenetico.
L’arousal è l’espressione neurologica dell’alterazione omeostatica provocata da stimoli provenienti dall’ambiente esterno o interno. È una condizione temporanea del sistema nervoso, in risposta ad uno stimolo significativo e di intensità variabile, di un generale stato di eccitazione, caratterizzato da un maggiore stato attentivo-cognitivo di vigilanza e di pronta reazione agli stimoli esterni. È legato all’analisi dell’input ed è presente sia nel riflesso di orientamento sia nei processi cognitivi più complessi e di maggior durata, dove prende il nome di attenzione e vigilanza. In questo caso il fenomeno dell’attivazione – vigilanza può essere sostituito dal termine ansia. Il livello di eccitazione proprio dell’ansia può crescere d’intensità producendo quadri fenomenologici differenti: dall’ansia alla paura, allo spavento e al terrore. Da comportamenti cognitivamente orientati si giunge a risposte puramente emozionali, in cui la componente eccitatoria, oltre che innalzare l’attività corticale, giunge fino ai centri encefalici con manifestazioni somatiche e viscerali.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
I disturbi d’ansia
I disturbi d’ansia rappresentano l’area di più frequente incontro nella pratica clinica di psicologi, psicoterapeuti e medici di base. Più di un terzo dei pazienti trattati dai medici di medicina generale presenta disturbi emotivi, soprattutto ansia e depressione, diagnosticabili a livello clinico - psichiatrico. Inoltre l’ansia costituisce un’aggravante tanto subdola quanto pericolosa di ogni tipo di patologia. Subdola, perché spesso coperta e confusa con sintomatologie più facilmente obiettivabili e tradizionalmente meglio studiate ed evidenziate nella cultura medica. Pericolosa, perché può anticipare o accompagnare disturbi inevitabilmente ancora più gravi sul piano psichiatrico e può causare maggiori difficoltà di cura della patologia somatica.
I disturbi d’ansia sembrano costituire la maggior parte dei costi dell’intera salute mentale per la loro incidenza, per la loro elevata possibilità di diventare cronici, di presentarsi insieme con altri disturbi psichiatrici e non, e di complicarsi durante il loro decorso. Un altro motivo è correlato, soprattutto nei disturbi somatoformi o psicosomatici, al ricorso a indagini strumentali, inizialmente per effettuare una diagnosi differenziale e poi per la continua ricerca di rassicurazioni da parte dei pazienti.
Da sottolineare che poco più del 20% dei pazienti ansiosi viene trattato, mentre la maggior parte di essi non cerca alcun aiuto, oppure lo trova in un abuso da sostanze (nell’alcool per esempio), nei farmaci da banco o in pratiche non scientifiche.
Il sintomo ansia è importante nella pratica medica poiché costituisce una delle più comuni, anche se spesso non riconosciute, ragioni di contatto con il medico di base. Infatti, oltre ai sintomi di tipo ansioso facilmente riconoscibili, l’ansia può manifestarsi attraverso lo sviluppo di un ampio spettro di sintomi fisici che il paziente non attribuisce ad essa.
L’ansia è un affetto, per quanto sgradevole, di comune riscontro in vari momenti e situazioni della vita umana. Si esprime con vissuti soggettivi dominanti di paura, preoccupazione immotivata, ideazione monotematica su contenuti di minaccia, anticipazione apprensiva di un pericolo o di una disgrazia imminente. Gli eventi temuti possono essere estremamente improbabili o addirittura impossibili, oppure possono verificarsi, ma vengono avvertiti e temuti in modo abnorme e del tutto sproporzionato rispetto alla loro reale entità.
L’ansia può costituire una normale risposta fisiologica, sia comportamentale sia psicologica, di fronte a condizioni obiettivamente difficili o inusuali. Una risposta di tipo ansioso, in previsione di situazioni nelle quali è richiesta un’alta prestazione, è una modalità adattiva necessaria ad affrontare adeguatamente l’evento e consente l’attivazione di iniziative e comportamenti utili all’adattamento, determinando un miglioramento della performance. In quest’ottica è una normale modalità esistenziale, fondamentale per la sopravvivenza e l’evoluzione dell’individuo in quanto segnale preparatorio di attacco – fuga e spinta alla conoscenza. Un livello di tensione ottimale è utile per sviluppare e realizzare al meglio le proprie capacità, ad esempio nell’affrontare un esame, una competizione sportiva o nel parlare in pubblico.
L’ansia quindi viene considerata destrutturante o disadattiva, quindi ansia patologica, quando diviene fonte di sofferenza soggettiva e disturba, in misura più o meno notevole, il funzionamento psichico globale dell’individuo, incidendo negativamente sulla qualità di vita. Un livello eccessivo di ansia infatti determina maggiore incidenza di dimenticanze ed errori, perdita della coordinazione motoria fine, perdita di sicurezza, sentimenti di costrizione e panico.
L’ansia svolge la sua azione all’interno di tre aree principali: somatica, cognitivo – psicologica e comportamentale.
- Area somatica: qualsiasi disturbo d’ansia vede la presenza più o meno prevalente e più o meno caratterizzante di disturbi somatici. In primo luogo ci sono i disturbi cardiovascolari, con tachicardia, senso di vuoto/oppressione al petto, picchi ipertensivi, vampate di calore o brividi di freddo. Seguono: disturbi respiratori, che comprendono dispnea, aumentata frequenza respiratoria, aumentata profondità respiratoria; disturbi gastrointestinali, che consistono in difficoltà a deglutire, flatulenza, dolori addominali, senso di pienezza, nausea, vomito, meteorismo, perdita di peso, stipsi; disturbi genito – urinari, che comprendono amenorrea, frigidità, eiaculazione precoce, perdita della libido, impotenza; disturbi dell’apparato neuromuscolare, che consistono in dolori muscolari, senso di stiramento, irrigidimento, contrazioni cloniche, denti serrati, voce tremula, aumento del tono muscolare, secchezza delle fauci, rossore, pallore, sudorazione, vertigini, cefalea; disturbi degli organi sensitivo - sensoriali, con ronzii auricolari, visione offuscata, insonnia con difficoltà ad addormentarsi, sonno non riposante, senso di stanchezza al risveglio, incubi.
- Area cognitivo – psicologica: a questo gruppo appartengono: l’ansia descritta come vissuto caratterizzato da preoccupazioni, previsioni pessimistiche, paura del futuro, irritabilità; la tensione descritta come senso di tensione interna, facile affaticabilità, trasalimenti, facilità al pianto, tremiti, sensazioni di irrequietezza, incapacità a rilassarsi; paura del buio, degli estranei, di essere lasciati soli, degli animali, del traffico, della folla, di essere giudicati in situazioni di interazione sociale, degli spazi aperti; pensieri ossessivi che sono riconosciuti come propri ma strani, ripetitivi e vengono vissuti con carattere di obbligatorietà, il soggetto tenta di resistervi; difficoltà di concentrazione, difficoltà mnesiche, depersonalizzazione, de realizzazione, paura di morire, paura di impazzire, paura di perdere il controllo, ansia anticipatoria.
- Area comportamentale: si riferisce a quei comportamenti quali gli atti compulsivi, evitamento di situazioni, luoghi, persone, oggetti, evitamento di prestazioni, la resistenza come spinta e/o sforzo che il soggetto mette caparbiamente in atto per bloccare pensieri o comportamenti inaccettabili.
È importante poter distinguere tra ansia-tratto e ansia-stato. L’ansia-tratto costituisce una caratteristica relativamente stabile della personalità, una sorta di predisposizione all’ansia: i soggetti con ansia-tratto elevata tendono a percepire le situazioni come particolarmente minacciose e pericolose e a reagire a esse con ansia di elevata entità. Tali soggetti sono caratterizzati da una marcata reattività agli stimoli, fragilità dell’Io, una forte tendenza alla sensitività e alla colpa, per cui rispondono con ansia elevata soprattutto a quelle circostanze che rappresentano una minaccia alla propria autostima.
L’ansia-stato rappresenta invece il livello di ansietà temporaneo, per lo più in rapporto a stimoli o situazioni particolari e contingenti che costituiscono una fonte di conflitto e stress per l’individuo. L’ansia-stato si manifesta con la sensazione soggettiva di tensione, nervosismo, irritabilità e con la presenza del corteo sintomatologico proprio per l’attivazione del sistema nervoso autonomo.
L’ansia inoltre può avere un carattere “primario”, vale a dire indipendente da altri disturbi, o avere un carattere “secondario” quando appare essere un correlato o una conseguenza di altri disturbi.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
Non è facile vivere ogni istante completamente consapevoli di dover morire. È come cercare di fissare direttamente il sole: si riesce a sopportarlo per poco.
La parola tanatofobia deriva dal greco thanatos che significa morte, e phobos che significa paura, letteralmente “paura della morte”. La tanatofobia, colpisce milioni di persone in tutto il mondo. In alcuni individui può generare ansia e/o pensieri ossessivi. Più precisamente, la tanatofobia è la paura della morte e/o della propria mortalità, mentre la paura delle persone che muoiono o delle cose morte è conosciuta come "necrofobia", che è un concetto leggermente diverso. La nostra esistenza è sempre adombrata dalla consapevolezza che cresceremo, giungeremo a maturazione finché, inevitabilmente, avvizziremo e moriremo.
Per alcuni la paura della morte si manifesta solo in modo indiretto, vuoi come un’inquietudine generalizzata o mascherata sotto le sembianze di un diverso sintomo psicologico; altri individui sperimentano un flusso esplicito e cosciente di angoscia nei confronti della morte; e per altri ancora la paura della morte si manifesta nell’esplosione di un terrore che impedisce qualsiasi felicità e realizzazione.
L’angoscia riguardo alla morte aumenta e diminuisce durante il ciclo vitale. I bambini fin da piccoli non possono fare a meno di notare il manifestarsi intermittente della mortalità che li circonda (foglie, insetti e animali domestici morti, nonni che scompaiono). Poi, dai sei anni fino alla pubertà la paura della morte solitamente rimane in secondo piano per erompere con tutta la sua forza durante l’adolescenza. Gli adolescenti spesso sono assillati dalla morte e alcuni di loro prendono in considerazione l’idea del suicidio. Molti giovani di quell’età possono rispondere all’angoscia di morte diventando maestri e dispensatori di morte nella vita virtuale, grazie ai videogiochi. Altri sfidano la morte con umorismo macabro e canzoni in cui viene schernita, o guardando film horror con gli amici. Altri adolescenti sfidano la morte affrontando rischi temerari. Con il passare degli anni le preoccupazioni adolescenziali nei confronti della morte vengono spinte da parte dai due compiti principali dell’esistenza di un giovane adulto: dedicarsi alla carriera e mettere su famiglia. Tre decadi più tardi, quando i figli si allontanano da casa e ci si avvicina alla pensione, si viene assaliti dalla crisi di mezza età e l’angoscia della morte erompe con tutta la sua forza.
Sin dall’alba dei tempi la morte ha avuto un ruolo centrale nelle dottrine religiose e nel pensiero filosofico. Secondo Epicuro, filosofo greco nato nel 341 a.C., c’era un solo obiettivo adeguato per la filosofia: alleviare la miseria umana causata dalla nostra onnipresente paura della morte. Secondo questo filosofo, il cui nome è legato alla corrente di pensiero dell’epicureismo, la visione spaventosa della morte interferiva con il godimento della vita e intaccava ogni forma di piacere. Fa parte del genio di Epicuro aver anticipato la visione contemporanea dell’inconscio: fu lui a evidenziare infatti che le preoccupazioni di morte non sono consapevoli per la maggior parte degli individui, ma devono essere dedotte da manifestazioni sotto mentite spoglie. Epicuro formulò una serie di argomentazioni per tentare di alleviare l’angoscia della morte. Ne propongo tre, a mio avviso preziose all’interno di un lavoro di psicoterapia.
La prima argomentazione è quella della mortalità dell’anima. Secondo Epicuro l’anima è mortale e perisce assieme al corpo. Se siamo mortali e l’anima non ci sopravvive, allora non abbiamo nulla da temere, non avremo coscienza né rimpianti.
Nella seconda argomentazione Epicuro ipotizza che la morte per noi non sia nulla, in quanto l’anima è mortale e si disperde con la morte. Quel che è disperso non percepisce, e qualsiasi cosa non percepita per noi è il nulla. In altre parole: dove sono io, non è la morte, dove è la morte non sono io. Epicuro affermava: perché temere la morte se noi non la possiamo mai percepire?
La terza argomentazione di Epicuro sostiene che la nostra condizione di non essere dopo la morte è la stessa nella quale ci trovavamo prima della nascita. Credo sia confortante pensare che le due condizioni del non essere, il tempo che precede la nostra nascita e quello che segue la nostra morte, siano identiche e che noi abbiamo tanta paura della seconda e così poca preoccupazione riguardo alla prima.
Il dover affrontare l’idea della morte non porta necessariamente alla disperazione e non priva la vita di qualsiasi scopo. Al contrario può essere una consapevolezza che conduce ad una vita più piena. Secondo Irvin D. Yalom, psichiatra e psicoterapeuta americano di fama mondiale, anche se la fisicità della morte ci distrugge, l’idea della morte ci salva. Secondo l’autore alcune esperienze, che lui chiama esperienze di risveglio, ci fanno sintonizzare con il semplice fatto che le cose sono, che noi siamo, con il “miracolo dell’essere” in sé. In questa modalità di pensiero non solo siamo più consapevoli dell’esistenza, della mortalità e delle altre caratteristiche immutabili della vita, ma anche più pronti a operare cambiamenti significativi. Molti resoconti di cambiamenti significativi e durevoli originati da un confronto diretto con la morte sono una prova a sostegno di questa opinione. Secondo Yalom i catalizzatori principali per un’esperienza di risveglio sono eventi pressanti dell’esistenza, come il dolore per la perdita di qualcuno che si ama, una malattia che mette a rischio la vita, la rottura di una relazione intima, alcune pietre miliari della nostra esistenza come un compleanno importante (cinquanta, sessanta, settant’anni), traumi dovuti a eventi tragici quali un incendio o una violenza o una rapina, oppure il figli che lasciano la casa, la perdita di un lavoro, l’andare in pensione.
Molto spesso chi ha paura di morire manifesta i sintomi di ansia intensa al solo pensiero della morte. Paura intensa, tensione, tremolio, pianto, disperazione. Sono questi i sintomi più comuni per chi ha questo tipo di paura. Questo tipo di paura è molto più frequente nelle persone con ansia, depressione e ipocondria. Spesso questa forte paura ha alla base un significato più nascosto. Le cause sono da attribuire ad un ricordo o un trauma che ha messo in discussione il proprio rapporto con la morte. Per esempio si può sviluppare in persone che hanno perso un genitore durante l’infanzia.
Le paure più legate alla tanatologia in cui si manifesta eccessiva ansia sono: la paura di morire da un momento all’altro, la paura di morire di parto, la paura di morire di infarto, la paura di morire di notte, la paura di morire giovani o la paura di morire dopo un lutto.
Il trattamento più efficace per liberarsi della tanatofobia è senza ombra di dubbio la psicoterapia psicodinamica. La terapia psicologica, individuale o familiare, mira a comprendere le cause sottostanti la fobia e ad individuare i meccanismi di pensiero che innescano la reazione fobica e a sostituirli con schemi di pensiero e di comportamento più funzionali. Essa, inoltre, aiuta anche a capire come superare l'ansia ed affrontare la paura della morte.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo
“E’ cominciata con la paura. Paura delle automobili. Paura dei treni. Paura delle luci troppo forti. Dei luoghi troppo affollati., di quelli troppo vuoti, di quelli troppo chiusi, di quelli troppo aperti. Paura dei cinema, dei supermercati, delle poste, delle banche. Paura degli sconosciuti, paura dello sguardo degli altri, di ogni altro, paura del contatto fisico, delle telefonate. Paura di corde, lacci, cinture, scale, pozzi, coltelli. Paura di stare con gli altri e paura di stare da sola.”
Inizia così il libro autobiografico “Parla, mia paura” di Simona Vinci, all’improvviso, quasi come un attacco di panico. Con il suo linguaggio diretto l’autrice sin dalle prime pagine ci fa entrare all’interno del suo dolore e del suo disagio di stare al mondo. Ci racconta della sua depressione, del suo panico, del suo sentirsi sola, del suo corpo con il quale non è a suo agio. Ci parla dei percorsi che ha fatto per ricominciare a vivere (uno con una psicoanalista, l’altro, contemporaneamente, con un chirurgo plastico), ci riporta alla sua adolescenza, alla sua gravidanza, alla sua maternità, fino ad arrivare all’evento che, forse, è la causa dello scatenarsi del suo malessere.
In una società dove la depressione e altre forme di disagio psicologico, se non tutte, sono un tabù, in cui mostrarsi fragili e vulnerabili è vissuto con vergogna, in cui la maternità deve per forza essere sinonimo di felicità e gioia e mai di stanchezza e malessere, Simona Vinci mettendosi a nudo prova ad offrire ad altri “la possibilità, se non di immedesimarsi, almeno di cogliere un riflesso di sé nelle mie parola”.
L’autrice dichiara la propria riconoscenza ad un solo farmaco, appunto la parola: “è grazie alle parole, quelle che ho letto, quelle che ho scritto, quelle che ho ascoltato e quelle che ho pronunciato, se sono ancora viva”.
Un romanzo che merita di essere letto perché privo di qualsiasi tipo di vena consolatoria, scritto con sguardo severo, incapace di ipocrisia, un romanzo in cui la parola diventa sia condivisione (“ogni vicenda umana è, in qualche modo, di chiunque voglia condividerla”), sia mezzo attraverso il quale affidandoci ad essa, scavando e mettendoci a nudo, facciamo chiarezza impedendoci di precipitare.
G.Massimo Barrale - Psicologo Psicoterapeuta - Palermo